 不妊治療
不妊治療
妊娠しにくい原因を調べるための検査や
タイミング指導、人工授精・体外受精を行います。
着床の障害となる病気の治療なども行います。
診療内容
- 人工授精
- 体外受精/胚移植 (通常体外受精/胚移植顕微授精/胚移植/凍結融解胚移植)
- 子宮鏡検査・治療
- 子宮卵管造影検査
- 選択的卵管造影術
- 卵管鏡下卵管形成術(FT)
- 着床障害に対する検査及び治療
- 不妊認定看護師による不妊カウンセリング
検査・治療の流れ
まずは不妊検査で、できにくい原因を究明することからはじめます。
できるだけ自然に近い妊娠を目ざして、医療の介入度の低い順にステップアップ方式で治療を進めます。
基礎不妊検査
- 基礎体温
- ホルモン検査
- 子宮卵管造影
- 超音波検査
- 精液検査
- 頸管粘液検査
- クラミジア検査
| 生理中 | その周期に行なう検査・治療の計画を立てる。 |
|---|---|
| 生理終了~排卵日 | 種々の検査、卵胞のチェック。 |
| 排卵日直前 | 卵胞、卵胞ホルモン、頚管粘液のチェック、タイミングの指導。 |
| 排卵後7日目頃 | 必要があれば、黄体ホルモンの採血。 |
タイミング指導
どこにも異常がないけれども妊娠しにくい方は、タイミング法から始めます。
医師が排卵日を正確に予測して、夫婦生活を持ってもらうタイミングを指導します。
基礎体温、おりもの、LHホルモン、卵胞の大きさなどをチェックすることによって排卵日を予測します。
人工授精(IUI)
受精するには精子が卵子に出会わなければなりません。
IUIとは採取した精子を濃縮処理して、人工的に子宮の奥に送り込む治療です。
名前こそ人工とついていますが、治療そのものは難しくなく精子を送り込んだ後は受精、
着床と自然妊娠と同じように進みます。
体外受精(IVF)
卵子と精子を体外の培養器内で受精させます。
排卵誘発剤を使ってできた成熟した卵子を体から取り出し、その上に精子をふりかけます。(媒精)
そして精子が自ら泳いで卵子の中に入り込むのを待ち、受精させます。
受精した卵は3-5日間培養をした後に、状態が良い胚を子宮内に移植します。
移植から2週間後くらいには妊娠しているか結果が出ます。
顕微授精(ICSI)
体外受精でも妊娠しない人、特に精子に問題がある人(乏精子症、精子無力症)の治療です。
取り出した精子と卵子を顕微鏡下で受精させます。精子を顕微鏡で観察しながら、
卵子に直接送り込ませます。
凍結融解胚移植
体外受精や顕微授精でできた胚(受精卵)を凍結保存しておき、子宮内の環境を整えて、
胚を融解して子宮内に移植する方法です。
卵管鏡下卵管形成術 (FT)
FTは卵管の疎通性を回復する治療です。
卵管が詰まっていたり、狭くなっていたりすると精子と卵子が出会いにくくなります。
FTにより卵管の通りを良くすることで、自然妊娠が期待できます。
着床障害に対する検査及び治療
体外受精や顕微授精で得られた形態良好な受精胚を、複数回にわたり移植しても着床に至らない場合を反復着床不全といいます。反復着床不全と思われる場合には、以下のような検査、治療を積極的に実施しております。最近、欧州の生殖医学会から反復着床不全に関する検査と治療の勧告が出されました。我々は原則としてそれに則り、さらには現在研究段階であるものの、その有効性が示唆される項目についても検査を行っております。
1.生活習慣の見直し
子宮反復着床不全には、食事、ストレス、カフェイン摂取、喫煙、BMIなどが関与している事が知られています。
生活習慣の見直し、妊娠しやすい身体づくりをしていきましょう。
2.子宮鏡検査
子宮の中に直接カメラを挿入し、子宮内に着床の妨げになるような子宮内膜ポリープ、子宮筋腫、慢性的な子宮内膜の炎症 (慢性子宮内膜炎) がないかどうか、子宮の形態に問題がないかどうかなどを直接確認します。非常に細いカメラを用いるので痛みはほぼありません。
3.慢性子宮内膜炎検査
不妊や不育症でお悩みの方の中には、子宮内膜に慢性的な炎症をもっている方が30%程度存在すると報告されています。これは、子宮鏡で子宮内を検査することで発見されることがあります。
またより詳細な検査として、子宮内膜組織を採取し、内膜組織中の形質細胞の存在を顕微鏡で検査するCD138抗原検査を行うことで、炎症の存在を確認する方法もあります。
慢性子宮内膜炎がある場合には、抗生剤を使用して治療することにより、妊娠率や妊娠維持率が改善するという報告があります。
4.子宮内膜細菌叢検査 (子宮内フローラ検査、EMMA/ALICE検査)
子宮内腔には乳酸菌が多く存在し、妊娠維持に関する機能の一助になっていると考えられています。近年の遺伝子解析技術の進歩により、腸内や子宮内などにどのような細菌がいるかを検査することが可能となりました。これにより腸内の細菌叢 (腸内フローラ) や子宮内の細菌叢 (子宮内フローラ) を検査し、どのような種類の細菌が生息しているのかについて、そのバランスを知ることができるようになりました。
また、不妊でお悩みの方の中には、子宮内の乳酸菌が減少している方がいることがわかってきました。子宮内の組織を採取し、子宮内の遺伝子を解析することで、細菌叢 (フローラ) のバランスを検査し、治療に役立てることができる可能性があると言われています。
https://www.varinos.com/services
https://www.igenomix.jp/journey/
5.抗リン脂質抗体、血液凝固因子
反復着床不全と不育症 (妊娠しても流産を繰り返してしまう症状) にはいくつかの検査項目においては、共通した異常を有することがあります。
その一つが抗リン脂質抗体と血液凝固因子です。受精卵が着床し、子宮内膜へ侵入していく過程で、子宮内膜の血管を巻き込みながら胎盤を形成します。この過程で血液が固まりやすい傾向があると、循環不全をおこし、流産や流産を繰り返してしまう不育症の原因となります。抗リン脂質抗体が陽性であったり、プロテインS、プロテインC、第12因子などの血液凝固に関与する因子の活性が低下していると、これらの病態を引き起こしやすいと考えられています。また反復着床不全の方の中には、不育症の方同様に抗リン脂質抗体が陽性であったり、凝固因子が低下している方が一定の割合で存在していることがわかっています。その程度に応じて不育症に準じた治療を実施する可能性がございます。
6.内膜菲薄化
PFC-FD療法
着床障害の方の中には、子宮内膜が薄いことがその原因となっていることがあります。
一般には排卵前の子宮内膜厚が7.0mmに満たない場合に、着床しにくくなることが知られており、低用量アスピリン療法、ビタミンE製剤、などの薬物療法を併用し、子宮の血流改善を行いながら移植します。しかし、それでも十分な内膜厚に達しない場合に、新規の治療方法として、ご自身の血液から得られた多血小板血漿 (PRP) を子宮内に注入する治療方法が試みられています。血小板には、多くの成長因子や、血管新生因子などが含まれていますが、これらの作用により、内膜をより妊娠に適した状態に構築するのが目的です。
当院ではこのPRPに含まれる細胞成分をなくし、フリーズドライ化したPFC-FDを使用して子宮内に注入する治療法を実施しています。
PRPを用いた治療により、子宮内膜の厚みを増す可能性、十分な厚みができなかった場合でも、より着床しやすい内膜をつくる可能性が報告されています。
7.cine MRI
当院では、子宮筋腫がある方、難治性の反復着床不全の方、原因不明不妊症の方、異所性妊娠を反復した方などに対し、MRI検査を行なっています。
3分間連続してMRI画像を撮り続け、その画像を動画のようにつなぎ合わせるcine-MRIという方法で、着床時期の子宮の動きについて評価を行い、治療方法を検討します。
着床時期に子宮の動きを頻回に認める場合には、妊娠しづらい事がわかっています。
子宮筋腫のある方では、特にその傾向が顕著に見られ、手術療法により改善することも報告されています。手術を受けるため評価方法の一つとして注目されています。
また、それ以外の原因不明の不妊症の方にも、異常な動きが頻回に出現する場合があり、薬物療法により、妊娠しやすくする可能性があると考えられています。
8.ネオセルフ抗体検査
従来の抗リン脂質抗体検査では検出できなかった自己抗体 (β2GPIネオセルフ抗体) を検出する検査です。ネオセルフ抗体は、不育症で陽性となることが知られていましたが、最近の研究で、不妊症の方の約1/5、反復着床不全の方の1/4で陽性となることが報告されました。ネオセルフ抗体は、不育症、不妊症、反復着床不全の病因・病態との関連が示唆されています。ネオセルフ抗体が陽性の場合には、アスピリン、ヘパリンを用いた抗凝固療法が有効であることが示唆されています。
9.子宮内膜NK細胞サブセット検査
子宮内に存在する子宮NK細胞は、血液中のNK細胞とは異なり妊娠の成立・維持において胎盤形成や血管形成など非常に重要な働きをしています。しかしながら子宮NK細胞の中には胎児を攻撃してしまう細胞傷害性の子宮NK細胞が一部存在しています。この細胞傷害性の子宮NK細胞が増加している方では、着床しようとしている胚や胎児が攻撃されてしまい反復着床不全や不育症となる可能性が指摘されています。最近、子宮NK細胞を測定することが可能になり、その検査結果から新たなる治療を行える可能性が出てまいりました。細胞傷害性NK細胞が増加している場合には、免疫グロブリンやイントラリピッドといった免疫を制御するお薬を点滴し、細胞傷害性のNK細胞を抑えてあげることにより良好な治療成績が報告されています。
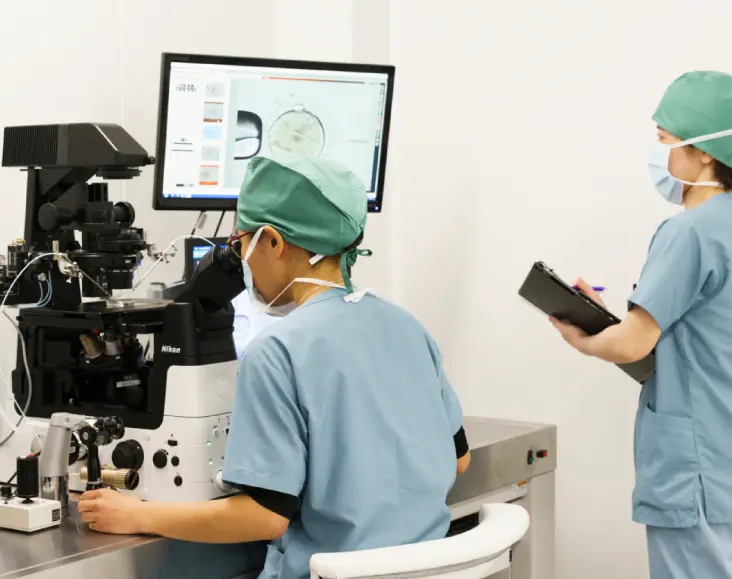
培養室設備
当院の培養室は、へパフィルターを搭載し、CLASS1000の非常に高い清浄度が保たれています。入室は限られた者が出入りし、入室の際はエアシャワーを介してできるだけ外部からの埃を除去します。



PICSIについて
一般的な顕微授精では、形態的に正常で運動性が良好な精子を顕微授精に用います。当院では、成熟した精子の細胞膜にはヒアルロン酸と接着する受容体が発現する性質を利用して、ヒアルロン酸の培養液と接着した精子を選別して顕微授精を行う、Physiological hyaluronan-selected intracytoplasmic sperm injection (PICSI) を行っています。視覚的な選別のみでは精子が保持するDNAの損傷や、染色体異常等の判別は難しいですが、ヒアルロン酸に結合した精子は、染色体異常の割合が低く、DNAダメージも少ないことが知られており、異常受精等のリスクを軽減できるように心がけています。
Piezo - ICSIについて
顕微授精は、先端が尖った微細なガラス針を用いて精子を卵子の中に注入します。採卵できた卵子の中には、顕微授精用の針で精子を卵子内に注入する際に細胞膜が非常に弱い卵子も存在し、その生存率は非常に低いことが知られています。そのような卵子に対しては、針の先端が平坦であるガラス針を特殊な装置で細かく振動させることで卵子に非常に小さい穴を開け、卵子内へ精子を注入するPiezo-ICSIを用いて顕微授精を行います。Piezo-ICSIの方が卵子へのダメージが少ないため、これまでの通常の顕微授精で生存率が低いゲストなどに用いています。

紡錘体観察装置について
顕微授精を行う際には、採卵できた卵子が成熟している必要があります。しかし、顕微鏡下で観察して成熟卵子と判定しても、すべての卵子が授精する準備の整っている成熟卵子とは限りません。そのため、卵子の成熟時期の指標となる紡錘体 (卵子の染色体を囲んで一つにまとめている) を確認しながら、卵子の染色体にダメージを与えることなく、より授精に適したタイミングで顕微授精を行えるようにしています。顕微授精を行う際に紡錘体が観察できた卵子は、観察できなかった卵子と比較して授精率や胚の発育が良いことが知られています。

紡錘体を観察した顕微授精前の卵子の様子
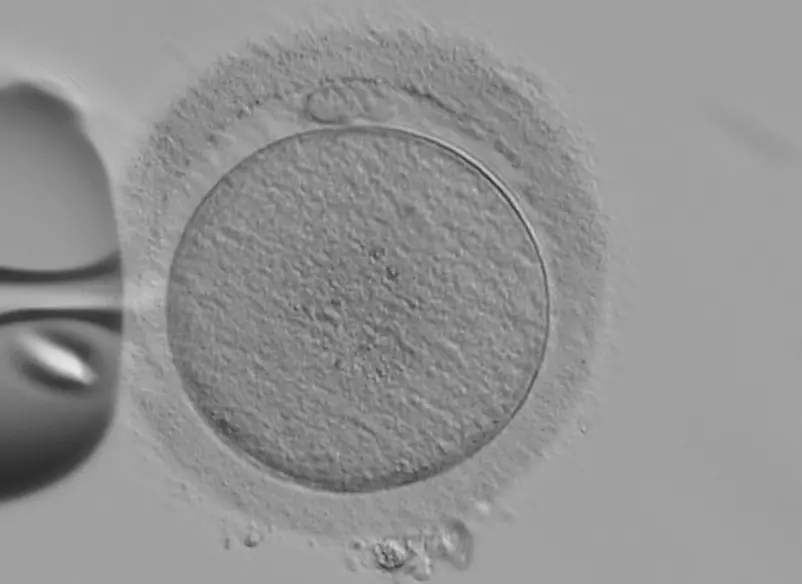
通常の顕微鏡で観察した卵子
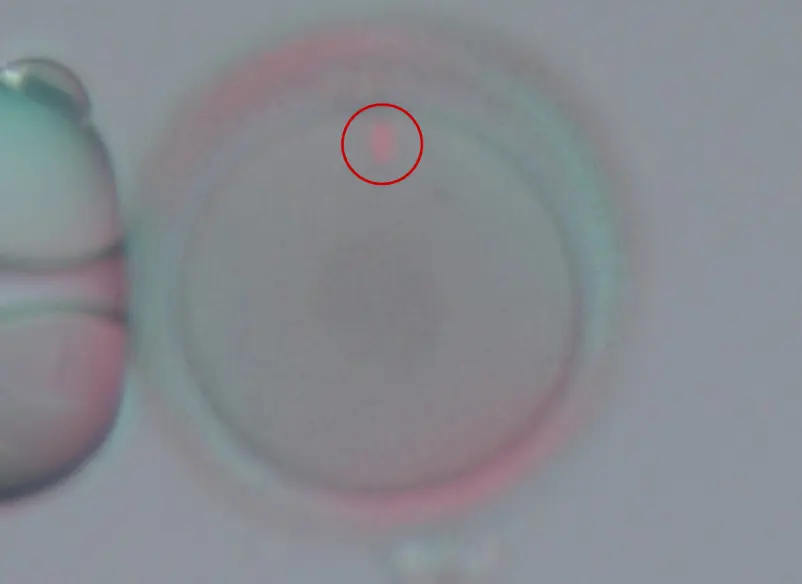
特殊なフィルターを用いて
卵子内の紡錘体(12時方向)を観察した卵子
Assisted Hatching(アシステッドハッチング)について
卵子や受精卵は受精後に発育する時には透明帯という膜に守られていますが、着床の直前の胚盤胞まで育つと透明帯から脱出し、受精卵は子宮内膜へ着床します。良好胚を移植しても妊娠が成立しないなど着床障害が疑われる場合には、胚がうまく透明帯より脱出できていない事が原因の一つと考えられています。また、凍結・融解した胚の場合には、融解後に透明帯が硬くなることもあり、これが原因で透明帯から脱出できないために妊娠が成立しない場合もあります。胚が着床しやすくするため、透明帯からの脱出を補助する技術の事を透明帯開口法 (アシステッドハッチング) といいます。アシステッドハッチングには様々な方法がありますが、当院では、より安全な方法としてレーザーアシステッドハッチング (Laser Assisted Hatching) システムを用いて実施しています。
Laser Assisted Hatching システムを用いて、
透明帯の一部を開口している様子
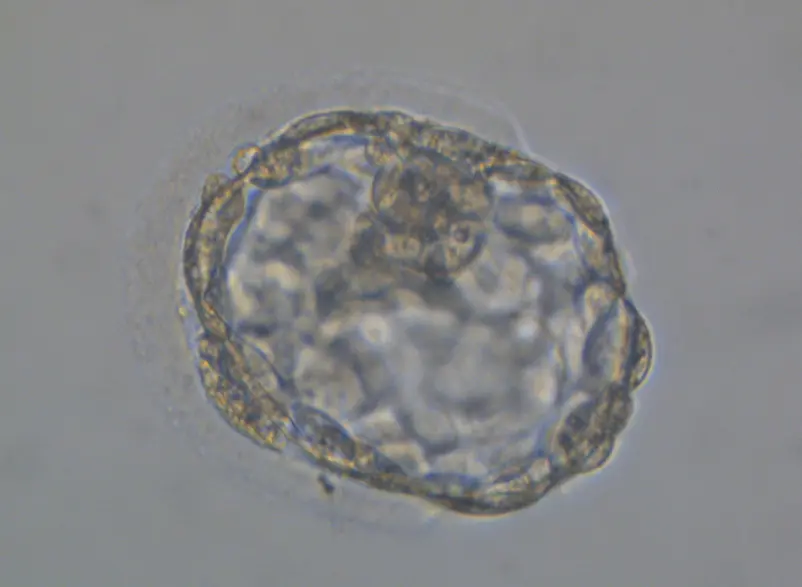
アシステッドハッチングして
2 時間培養した胚盤胞
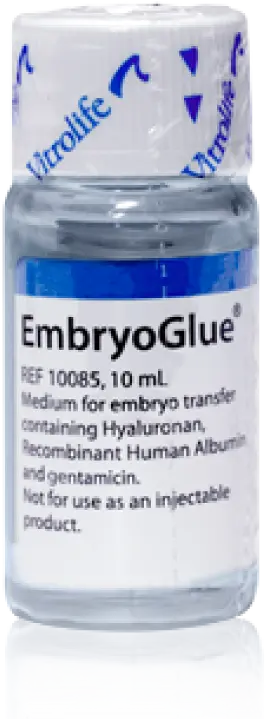
Embryo Glue®(エンブリオグルー)について
Embryo Glue® (エンブリオグルー) は胚移植時に使用するヒアルロン酸を豊富に含んだ培養液のことを言います。ヒアルロン酸は、ヒトの体には多く含まれており、子宮や卵管内にもあると言われています。ヒアルロン酸が入っていない場合と比較して、ヒアルロン酸が高濃度に入っているほうが、妊娠率が高くなると報告されています。これは、着床する直前の胚の表面と子宮内膜表面にはヒアルロン酸に結合する受容体があり、お互いがつながりやすくなる手助けをする役割があると言われています。当院では胚移植を行う全症例に対してこのエンブリオグルーを使用しています。また、エンブリオグルーはFDA (米国食品医薬品局) に認可されており、受精卵を移植する時に使用しても安全であることがわかっています。
培養器について
ウォーターインキュベーター
ドロワータイプインキュベーター
ドライインキュベーター
現在、最大30名のゲストの胚を個別に
培養管理することができます。

タイムラプスインキュベーター
タイムラプスインキュベーターは、受精卵が発育する様子を胚移植や凍結を行うまでの間、定期的に撮影し記録できます。これにより受精卵をインキュベーターの外に出して顕微鏡で観察する必要がないため、安定した培養環境を維持しながら、受精卵が発育していく様子を確認することができます。そのため、より妊孕性の高い受精卵を選択することや、凍結に適したタイミングを逃すことなく実施することが可能となります。タイムラプス観察装置は、24時間培養環境をモニタリングしているため、スタッフがいない時間帯にインキュベーターに異常が起きたとしても、スタッフに連絡が入り、すぐに対応できます。そのため安心・安全な培養環境を提供できるようになっています。
タイムラプスで観察した受精卵の様子
安全対策について
培養機器には24時間監視システムを導入し、異常時には担当者へメールを配信し、迅速に復旧対応できるよう万全を期しています。
卵子や胚・精子の取り扱いは、当院の基準をクリアした者のみが行っています。また、患者様の取り違い防止のため、皆様の大切な精子、卵子、胚を取り扱う際は、常に二人の培養士でダブルチェック(声出し、指差し確認)を行い、細心の注意を払っております。
費用について
一般不妊治療
タイミング法および人工授精などの一般不妊治療については、
保険適用の制限につきましては、年齢や回数の制限がございません。
人工授精 ¥5,460
※人工授精を行う周期において卵巣刺激(排卵誘発)の注射や薬剤を使用する場合、別途費用がかかります。
生殖補助医療(ART)
- 体外受精および胚移植等の生殖補助医療については、年齢と回数に制限がございます。
- 採卵に向けた卵巣の刺激を開始した時点での年齢が40歳未満の方は、胚移植回数が6回まで、43歳未満の方は、胚移植回数が3回までが保険適用の対象となります。
- 43歳以上の方につきましては、保険適用の対象外となり、自費料金となります。
- 保険適用の回数で妊娠が成立しない場合には、自費料金となります。
- 保険適用の回数で妊娠が成立した場合または12週以降に死産となった場合には、保険適用の回数はリセットされます。
- 保険適用による3割負担分の料金および自費料金につきましては、下記よりご確認下さい。
● 生殖補助医療(ART)/保険適用による3割負担分の料金表
| 採卵術 | 9,600円 | |
|---|---|---|
| 体外受精(採卵個数加算) | 0個 | 0円 |
| 1個 | 7,200円 | |
| 2~5個 | 10,800円 | |
| 6~9個 | 16,500円 | |
| 10個以上 | 21,600円 | |
| 体外受精 | 9,600円 | |
| 顕微授精 | 1個 | 11,400円 |
| 2~5個 | 17,400円 | |
| 6~9個 | 27,000円 | |
| 10個以上 | 35,400円 | |
| 体外受精+顕微授精 | 4,800円 | |
| 卵子調整加算 | 3,000円 | |
| 新鮮精子加算 | 3,000円 | |
| 受精卵・胚培養管理料 | 1個 | 13,500円 |
| 2~5個 | 18,000円 | |
| 6~9個 | 25,200円 | |
| 10個以上 | 31,500円 | |
| 胚盤胞加算 | 1個 | 4,500円 |
| 2~5個 | 6,000円 | |
| 6~9個 | 7,500円 | |
| 10個以上 | 9,000円 | |
| 胚凍結保存管理料 | 1個 | 15,000円 |
| 2~5個 | 21,000円 | |
| 6~9個 | 30,600円 | |
| 10個以上 | 39,000円 | |
| 胚凍結保存維持管理料(1年間) ※6ヶ月ごとに生殖補助医療治療計画書を作成されている方が対象となります。 |
10,500円 | |
| 胚移植術 | 新鮮胚移植 | 22,500円 |
| 凍結融解胚移植 | 36,000円 | |
| アシステッドハッチング(AHA) | 3,000円 | |
| ヒアルロン酸含有培養液 | 3,000円 | |
● 生殖補助医療(ART)/自費料金表
| 検査 | |
|---|---|
| 卵胞モニター | 2,200円 |
| 心電図 | 330円 |
| FSH | 1,221円 |
| LH | 1,221円 |
| E2 | 1,947円 |
| プロゲステロン | 1,661円 |
| 末梢血液一般 | 231円 |
| 注射 | |
|---|---|
| 皮下筋肉注射手技 | 275円 |
| HMG(75単位・150単位) | 1,694円~1,925円 |
| HCG(3000単位・5000単位) | 2,343円~2,981円 |
| ガニレスト・セトロタイド (0.25mg) | 9,790円~9,966円 |
| 生殖補助医療 (ART) | |
|---|---|
| 採卵 | 167,750円 |
| 静脈麻酔加算 | 33,000円 |
| 局所麻酔加算 | 3,300円 |
| 採卵0個 | 57,750円 |
| 未受精 | 134,750円 |
| 凍結0個 | 220,000円 |
| 媒精 | 55,000円 |
| 卵子調整加算 | 11,000円 |
| 精子処理 | 33,000円 |
| 顕微授精基本料金(3個まで) | 55,000円 |
| 顕微授精個数加算(4個以上1個につき) | 3,300円 |
| 胚培養 | 66,000円 |
| 胚盤胞培養加算 | 22,000円 |
| 新鮮胚移植 | 82,500円 |
| 凍結胚融解移植 | 132,000円 |
| レーザーアシステッドハッチング(LAH) | 11,000円 |
| タイムラプス | 25,300円 |
| PICSI | 26,400円 |
| 胚移植用培養液(エンブリオグルー) | 5,500円 |
| 胚凍結基本料(2個まで) | 44,000円 |
| 胚凍結個数加算(3個以上1個につき) | 4,400円 |
| 胚凍結継続管理料(1年更新) | 38,280円 |
| 二段階胚移植 | 51,700円 |
| 精巣精子採取法(TESE) | 198,000円 |
| 精子凍結(1年間凍結管理料を含む) | 11,000円 |
| 精子凍結継続管理料(1年更新) | 7,920円 |
- 治療によって個人差(超音波・注射の回数や種類)がある為、上記は全て1回(1アンプル)の金額です。
- 採血・投薬・注射は、保険点数に準ずるため、医療改定等がある場合には、料金の変動があります。
- 胚・精子凍結は1年毎の凍結継続管理の手続きを行って下さい。
(書類発送等がありますので、住所の変更がある場合には必ず連絡して下さい。) - 採卵料金につきましては、採卵または胚凍結後にお支払いとなります。
(現金でのお支払いの場合には、採卵前日までに20万円内金をお願い致します。) - 表示価格は全て消費税込みの料金となります。
- 令和03年07月01日改訂。
先進医療不妊治療費助成について
沖縄県では保険適用外となった不妊治療のうち先進医療Aに公示された治療に対して、治療費助成事業を実施しております。
先進医療不妊治療費助成の回数には制限がございますので、ご理解頂きますようお願い致します。





